 |
| ảnh sưu tầm |
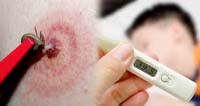
Bệnh sốt phát ban do chấy, rận và bọ chét chuột hoặc mò mạt
Bệnh sốt phát ban thuộc nhóm B trong Luật Phòng, chống bệnh truyền nhiễm.Sốt phát ban bao gồm 3 bệnh chính: (1) bệnh sốt phát ban do chấy, rận (Typhus louse-borne) hoặc còn gọi là sốt phát ban cổ điển (Typhus classic); (2) bệnh sốt phát ban do chuột (typhus murine) hay còn gọi là sốt phát ban địa phương do bọ chét chuột (Typhus endemic flea-borne) và (3) bệnh sốt phát ban do mò mạt (typhus mite-borne) hay còn gọi là sốt phát ban bụi rậm (typhus scrub). BỆNH SỐT PHÁT BAN DO CHẤY RẬN Đặc điểm của bệnh Định nghĩa ca bệnh Bệnh sốt phát ban do chấy rận xuất hiện đột ngột với sốt cao, đau đầu, rét run, đau mình mấy và mệt lử. Ban xuất hiện vào ngày thứ 5 - 6 ở nữa người trên, sau đó lan toàn thân nhưng không xuất hiện ở mặt, lòng bàn tay và gan bàn chân. Thể hiện rõ tình trạng nhiễm độc và bệnh kết thúc bằng hạ nhiệt nhanh sau 2 tuần sốt. Tỷ lệ tử vong tăng theo tuổi từ 10 - 40%. Có thể mắc bệnh nhẹ không kèm theo phát ban nhất là ở trẻ em và người đã được miễn dịch một phần trước đó. - Ca bệnh lâm sàng: Sốt 39-400C, đau đầu, đau mình mẩy, rét run, mệt lả, biểu hiện nhiễm độc. Phát ban bắt đầu ở nửa người trên sau lan toàn thân trừ ở mặt, lòng bàn tay và gan bàn chân. Trong công thức máu thường giảm bạch cầu. - Ca bệnh xác định: Xét nghiệm huyết thanh (+) với một trong các xét nghiệm: kháng thể miễn dịch huỳnh quang gián tiếp (IFA), miễn dịch men (EIA), phản ứng chuỗi polymerase (PCR), cố định bổ thể (CF) với kháng nguyên Rickettsia prowazekii. Thông thường, các xét nghiệm kháng thể sẽ (+) vào tuần lễ thứ 2 của bệnh. 
Hình 1
Chẩn đoán phân biệt Với một số bệnh tương tự cần lưu ý để phân biệt với những trường hợp phát ban sau đây: - Phát ban do vi-rút như sởi, ru-bê-on, vi-rút đường ruột (Coxsackie, Echo). - Phát ban do vi khuẩn như sốt phát ban do các Rickettsia khác, não cầu khuẩn, leptospira. - Các trường hợp phát ban do dị ứng hoặc nhiễm độc. Xét nghiệm - Loại mẫu bệnh phẩm: Huyết thanh bệnh nhân, máu, hạch lympho. - Phương pháp xét nghiệm: + Chẩn đoán huyết thanh bằng IFA, EIA, PCR, CF để phát hiện kháng thể kháng Rickettsia prowazekii trong máu bệnh nhân + Phân lập Rickettsia trên bào thai gà, trên tổ chức nuôi cấy. 
Hình 2
Tác nhân gây bệnh - Tên tác nhân : Rickettsia prowazekii - Hình thái: Rickettsia prowazekii có dạng trực khuẩn hoặc cầu trực khuẩn với kích thước thông thường từ 300 - 500 nm, không di động và thường biến dạng. - Khả năng tồn tại trong môi trường bên ngoài: Sức đề kháng của Rickettsia yếu. Rickettsia trong sữa có thể duy trì được khả năng gây bệnh ở 50°C khoảng 15 phút. Trong phân rận, Rickettsia prowazekii sống được 5 tuần ở nhiệt độ phòng và 3 tháng dưới 10°C. Đặc điểm dịch tễ học Bệnh sốt phát ban do chấy rận lưu hành ở những vùng khí hậu lạnh với điều kiện sống thấp, kém vệ sinh và chấy rận phát triển. Những vụ dịch lớn đã xảy ra trong chiến tranh và nạn đói. Hiện nay vẫn tồn tại các ổ dịch lưu hành địa phương ở vùng núi Mehico, trung và nam mỹ, trung và tây Phi và một số nước Châu Á. Bệnh cũng xuất hiện ở Việt Nam vào những năm đầu thế kỷ 20, nhất là trong nạn đói năm 1945. Bệnh sốt phát ban do chấy rận xuất hiện lần cuối cùng ở Hoa Kỳ vào năm 1921. Những vụ dịch vẫn xảy ra ở Burundi và Rwanda. Hiện nay bệnh tồn tại như một bệnh động vật của loài sóc bay (Glaucomys volans) ở Mỹ và đã có bằng chứng huyết thanh học về những người đã bị nhiễm Rickettsia prowazekii từ ổ nhiễm trùng này qua bọ chét của chúng. Nguồn truyền nhiễm - Ổ chứa: Người là ổ chứa vi khuẩn và giữ vai trò duy trì nguồn nhiễm khuẩn giữa các vụ dịch. Mặc dù loài sóc bay không phải là nguồn truyền nhiễm chính gây bệnh cho người, nhưng đã có những trường hợp mắc bệnh tản phát liên quan đến ổ nhiễm trùng này. - Thời gian ủ bệnh từ 1-2 tuần, thông thường khoảng 12 ngày. - Thời kỳ lây truyền. Bệnh không lây truyền trực tiếp từ người sang người. Bệnhnhân ở thời kỳ sốt và khoảng 2-3 ngày sau khi hết sốt là nguồn lây vi khuẩn cho chấy rận. Chấy rận bị nhễm sẽ đào thải Rickettsia qua phân khoảng 2-6 ngày sau khi hút máu bệnh nhân. Nếu chấy rận bị dập nát trên da thì có thể lây truyền bệnh sớm hơn. Sau khi bị nhiễm khuẩn, chấy rận thường chết sau đó 2 tuần, nhưng Rickettsia vẫn còn sống nhiều tuần trong xác chấy rận. 
Hình 3
Phương thức lây truyền Sau khi hút máu bệnh nhân sốt cấp tính, loài rận Pediculus humanus bị nhiễm Rickettsia prowazekii. Các bệnh nhân mắc bệnh Brill-Zinsser lây rickettsia cho chấy rận và trở thành những ổ dịch mới trong cộng đồng dân cư có chấy rận. Chấy rận đào thải Rickettsia trong phân khi hút máu. Người bị chấy rận đốt, ngứa và gãi làm dập nát xác chấy rận trong phân có Rickettsia dính vào vết đốt hoặc các vết da bị xước do gãi. Có thể mắc bệnh do hít phải bụi có phân của chấy rận bị nhiễm Rickettsia. Có thể lây bệnh Rickettsia từ ổ chứa sóc bay do bọ chét của sóc đốt. Tính cảm nhiễm và miễn dịch Tất cả mọi người ở mọi lứa tuổi đều có cảm nhiễm với Rickettsia prowazekii và sau khi mắc bệnh thường được miễn dịch trong thời gian dài. Các biện pháp phòng chống dịch Biện pháp dự phòng - Tuyên truyền giáo dục sức khỏe. Cần cung cấp cho nhân dân biết những thông tin về bệnh sốt phát ban do chấy rận để nhân dân phát hiện bệnh và phòng chống dịch. - Vệ sinh phòng bệnh. + Nhà ở phải thông thoáng, sạch sẽ và có đủ ánh sáng tự nhiên. + Cải thiện điều kiện sống, có đủ nước dùng, thường xuyên tắm rữa, giữ gìn sạch sẽ thân thể, quần áo, chăn màn. + Ở nơi có bệnh lưu hành địa phương, cần thường xuyên kiểm tra vệ sinh cá nhân, quần áo, giường chiếu và giám sát chấy rận trên người và đồ vải. Nếu có chấy rận và trứng của nó thì phải diệt bằng luộc soi hoặc bằng hóa chất diệt thích hợp có hiệu lực. Biện pháp chống dịch - Tổ chức: + Thành lập Ban chỉ đạo phòng, chống dịch theo từng tuyến (xã, huyện, tỉnh) khi có dịch: Ban chỉ đạo hoạt động theo các điều khoản của Luật Phòng, Chống bệnh truyền nhiễm. + Các thành viên trong Ban chỉ đạo được phân công nhiệm vụ để chỉ đạo và huy động cộng đồng thực hiện tốt công tác chống dịch. - Chuyên môn: + Không yêu cầu cách ly sau khi đã hoàn thành tốt diệt chấy rận ở bệnh nhân, quần áo, khu vực cư trú và những người tiếp xúc với bệnh nhân. Bệnh nhân cần được theo dõi và điều trị trong bệnh viện để chống biến chứng và tử vong. + Bệnh này không có người lành mang Rickettsia. Cần điều tra đường lây nhiễm để phát hiện nguồn lây. + Dự phòng cho đối tượng nguy cơ cao: Những người cảm nhiễm với bệnh sốt phát ban do chấy rận nếu có tiếp xúc với chấy rận hoặc bị phơi nhiễm với nguồn lây phải được kiểm dịch 15 ngày kể từ sau khi dùng hoá chất diệt côn trùng có tác dụng tồn lưu. + Phải sát khuẩn tẩy uế đồng thời nơi cư trú của bệnh nhân. Rắc bột hoá chất diệt côn trùng thích hợp vào quần áo, giường đệm của bệnh nhân, người tiếp xúc hoặc luộc quần áo, chăn, đồ vải. + Cần theo dõi và tiêu diệt chấy rận rời khỏi cơ thể bệnh nhân sốt cao hoặc khi thân nhiệt lạnh để đến cư trú trên cơ thể bình thường. Diệt chấy rận trên tử thi và quần áo tử thi bằng hoá chất diệt côn trùng. Nguyên tắc điều trị - Điều trị đặc hiệu: Người lớn dùng tetracyclin hoặc chloramphenicol: Ngày đầu 2-3 gam, những ngày sau 1-2gam/ngày chia làm 4 lần cho đến khi hết sốt. Trẻ em với liều 12,5 mg/kg/lần trong 24 giờ. Hoặc có thể dùng một liều đơn doxycyclin 200 mg cho người lớn. Khi phát hiện bệnh nhân nặng nghi mắc bệnh Rickettsia prowazekii thì phải điều trị đặc hiệu ngay không cần chờ kết quả xét nghiệm labo. - Dùng thuốc trợ tim, trợ hô hấp (thở oxy) nếu cần thiết. Kiểm dịch y tế biên giới - Chính phủ các nước phải thông báo bắt buộc cho TCYTTG và các nước lân cận những trường hợp mắc bệnh hoặc dịch sốt phát ban do chấy rận đã xảy ra ở những nơi mà trước đây không có bệnh dịch này. - Đi du lịch quốc tế: Hiện nay không có nước nào yêu cầu gây miễn dịch đối với bệnh sốt phát ban do chấy rận để nhập cảnh. - Bệnh sốt phát ban do chấy rận là một bệnh dưới sự giám sát của TCYTTG. BỆNH SỐT PHÁT BAN DO BỌ CHÉT CHUỘT Đặc điểm của bệnh Định nghĩa ca bệnh Bệnh sốt phát ban do chuột khởi phát đột ngột với sốt cao, ớn lạnh, đau đầu, đau cơ, buồn nôn và nôn, thường kéo dài khoảng 12 ngày nếu không được điều trị. Khoang 4 ngày xuất hiện triệu chứng thì nổi ban, nhưng cũng chỉ có khoảng 13% bệnh nhân phát ban. Lúc đầu, ban xuất hiện nữa người, khoảng 2 ngày sau thì ban lan ra toàn thân và hiếm thấy ban ở mặt, lòng bàn tay và gan bàn chân. 
Hình 4
Nhìn chung, diễn biến làm sàng của bệnh tương tự như bệnh sốt phát ban do chấy rận, nhưng nhẹ hơn, tỷ lệ tử vong khoảng dưới 1%. Bệnh do bọ chét chuột truyền và xuất hiện tản phát bất kỳ lúc nào và nơi nào có bệnh lưu hành địa phương. - Ca bệnh lâm sàng: + Sốt cao, ớn lạnh, đau đầu, đau cơ, đau khớp, buồn nôn, nôn và mệt mỏi. + Phát ban. Ban xuất hiện nửa người, sau khoảng 2 ngày thì lan ra toàn thân và hiếm thấy ở mặt, lòng bàn tay và gan bàn chân. + Trong công thức máu thường bị thiếu máu, giảm bạch cầu, giảm tiểu cầu. - Ca bệnh xác định: Có xét nghiệm huyết thanh (+) bằng các kỹ thuật: IFA, EIA, PCR, CF đặc hiệu với kháng nguyên Rickettsia mooseri. Chẩn đoán phân biệt Với một số bệnh tương tự: - Phát ban do vi-rút như sởi, ru-bê-on, vi-rút đường ruột (Coxsackie, ECHO). - Các trường hợp phát ban do dị ứng hoặc nhiễm độc. Xét nghiệm - Loại mẫu bệnh phẩm: Huyết thanh bệnh nhân, máu, hạch lympho. - Phương pháp xét nghiệm: + Chẩn đoán huyết thanh bằng IFA, EIA, PCR, CF để phát hiện kháng thể kháng Rickettsia mooseri trong máu bệnh nhân. + Phân lập Rickettsia trên bào thai gà, trên tổ chức nuôi cấy. Tác nhân gây bệnh - Tên tác nhân: Rickettsia mooseri (Rickettsia typhi), Rickettsia felis. - Hình thái: Rickettsia có dạng trực khuẩn hoặc cầu trực khuẩn với kích thước thông thường từ 300-500 nm, không di đông. - Khả năng tồn tại trong môi trường bên ngoài. Sức đề kháng của Rickettsia typhi rất yếu dễ chết bởi các thuốc sát khuẩn thường dùng. Đặc điểm dịch tể học Bệnh lưu hành trên toàn thế giới. Bệnh thường gặp ở những nơi có chuột phát triển mạnh và con người phải sống chung với nhiều chuột trong nhà. Mỗi năm khoảng 80 trường hợp được thông báo ở Mỹ. Bệnh xuất hiện nhiều vào cuối mùa hè và mùa thu. Ở Việt Nam có nhiều chuột Rattus rattus, Rattus norvegicus và bọ chét chuột Xenopsylla cheopis là ổ chứa và vec tơ của bệnh sốt phát ban chuột do đó có thể có bệnh lưu hành nhưngchưa có kết quả điều tra. Nguồn truyền nhiễm - Ổ chứa: ổ chứa của tác nhân gây bệnh sốt phát ban chuột là các loài chuột, ( thường gặp là rattus rattus, rattus norvegicus) và động vật có vú nhỏ. Bọ chét chuột (thường là Xenopxylla cheopis) vừa là vecto truyền bệnh vừa là ổ chứa của tác nhân gây bệnh. - Thời gian ủ bệnh từ 1 - 2 tuần, thường là 12 ngày. - Thời kỳ lây truyền. Bệnh không truyền trực tiếp từ người sang người mà phải qua vết đốt bọ chét. Sau khi hút mau chuột, bọ chét bị nhiễm Rickettsia và truyền bệnh suốt đời. Phương thức lây truyền Bọ chét bị nhiễm Rickettsia spp. sẽ đào thải Rickettsia theo phân trong lúc hút máu người. Như vậy sẽ làm nhiễm tác nhân gây bệnh vào vết đốt và các vết xước mới khác trên da. Có thể bị lây bệnh do hít phải bụi phân bọ chét nhiễm Rickettsia. Tính cảm nhiễm và miễn dịch Mọi người đều có cảm nhiễm với bệnh sốt phát ban do chuột. Sau khi mắc bệnh sẽ được miễn dịch. 
Hình 5
Các biện pháp phòng chống dịch Biện pháp dự phòng - Tuyên truyền giáo dục sức khỏe. Cần cung cấp cho nhân dân những thông tin về bệnh sốt phát ban do chuột để nhân dân biết phát hiện và phòng bệnh. - Vệ sinh phòng bệnh. + Nhà ở phải thông thoáng, sạch sẽ và có đủ ánh sáng tự nhiên và phòng chống chuột + Ở những nơi có bệnh lưu hành địa phương cần giám sát thường xuyên mật độ chuột và bọ chét ngoại ký sinh trên chuột. Nếu mật độ chuột >7 và bọ chét >1 cần phải tiến hành diệt chuột và bọ chét để phòng bệnh. Phải diệt bọ chét trước khi diệt chuột. Biện pháp chống dịch - Tổ chức: + Thành lập Ban chỉ đạo phòng, chống dich theo từng tuyến (xã, huyện, tỉnh) khi có dịch: Ban chi đạo hoạt động theo cac điều khoản của Luật Phòng, chống bệnh truyền nhiễm. + Các thànhviên trong Ban chỉ đạo được phân công nhiệm vụ để chỉ đạo và huy động cộng đồng thực hiện tốt cống tác chống dịch. - Chuyên môn: + Cách ly, điều trị bệnh nhân: Bệnh nhân không phải cách ly, nhưng cần nhập viện để theo dõi , điều trị + Không có người lành mang Rickettsia và không phảu quản lý, theo dõi người tiếp xúc với bệnh nhân. + Cần điều tracác loài gặm nhấm và côn trùng ngoại ký sinh của chúng tại nơi cư trú của bệnh nhân. + Xử lý môi trường: Không cần sát khuẩn, tẩy uế các chất thải của bệnh nhân. Rắc bột diazinon có tác dụng tồn lưu để diệt bọ chét vào các hang ổ, các nơi ẩn nấp của chuột và trên đường chuột chạy. Dùng mọi biện pháp phòng trừ chuột, kể cả diệt chuột bằng hóa chất thích hợp. Nguyên tắc điều trị Giống như điều trị bênh sốt phát ban do chấy rận. Kiểm dịch y tế biên giới: Không có quy định.
BỆNH SỐT DO RICKETTSIA
Bệnh sốt do Rickettsia thuộc nhóm C trong luật Phòng , chống bệnh truyền nhiễm ĐẶC ĐIỂM CHUNG Bệnh sốt do Rickettsia là một nhóm bệnh do mần bệnh là Rickettsia các loài thuộc họ Rickettsiaceae, đại đa số bệnh truyền ngẫu nhiên sang người do côn trùng chân đốt (trừ sốt Q); bệnh có những đặc điểm chung sau: - Mầm bệnh Rickettsia là những cầu trực khuẩn ký sinh nội bào bắt buộc, đường kính 0,3-1,2 μm, có ARN và DNA, có kháng nguyên tương tự nhau (similar). - Phương thức lây truyền: Đại đa số bệnh truyền sang người do các tiết túc đốt như : Rận chấy, ve, ấu trùng mò, bọ chét; trừ bệnh sốt Q-C.burnetii, lây do đường thở. - Ổ chứa: + Động vật có vú (chủ yếu thú nhỏ - gậm nhấm); + Hoặc là những côn trùng trung gian có khả năng lây truyền dọc (ở các bệnh: Sốt nổi mụn núi đá - R.rickettsii; Sốt do mò - R.tsutsugamushi; sốt Q - c.burnetii; và Rickettsialpox - R.akari); + Hoặc ổ chứa là bệnh nhân (Sốt phát ban chấy rận_Epidemic Iouse-borne typhus). - Tổn thương đặc trưng của nhóm bệnh: viêm các mạch máu nhỏ do mầm bệnh sống và sinh sản trong nội mô các động mạch/tĩnh mạch nhỏ và mao mạch; độc tô (toxin) của Rickettsia đã được chứng minh trên súc vật thực nghiệm nhưng mối liên quan với tổn thương ở cơ thể bệnh nhân chưa được rõ. - Chẩn đoán lâm sàng nghi ngờ bệnh: Triệu chứng dự báo căn nguyên Rickettsia là: + Sốt, nhức đầu, phát ban, vết đốt của vectơ (+/-). + Yếu tố gợi ý thêm: tiếp xúc yếu tố nguy cơ (đói, bẩn, có rận; đi nương rẫy, phát quang cắm trại, bộ đội dã ngoại). Riêng sốt do mò nếu lâm sàng có vết loét đặc trưng sẽ đủ giá trị xác định bệnh. - Chẩn đoán xét nghiệm xác định: Thông thường bằng các test huyết thanh + Phản ứng Weil Felix: từ lâu đến nay vẫn thông dụng ở tuyến cơ sở với 1 số loại Rickettsia (vì có ngưng kết chéo giữa huyết thanh bệnh nhân với kháng nguyên Proteus vulgaris), nhưng không có giá trị đặc hiệu, chỉ có giá trị khả năng ngưng kết hổng cầu gián tiếp, miễn dịch huỳnh quang trực tiếp và gián tiếp, ELISA, PCR,các test này phức tạp hơn, chủ yêu triển khai ở các Bệnh viện và Viện nghiên cứu. - Điều trị: Tới nay các Rickettsia đều còn nhạy với kháng sinh nhóm Cycline và Chloramphenicol; 2 loại kháng sinh này có thể dùng vào điều trị thử khi nghi ngờ. PHÂN LOẠI CÁC BỆNH DO RICKETTSIA (MỘT SỐ BỆNH CHỦ YẾU) Trong số bệnh nêu trên ở Việt Nam cần lưu ý những bệnh sau : Bệnh Sốt do mò (có dịch 1965); Bệnh sốt ban chấy rận (xảy ra dịch 1944-1945); Bệnh sốt ban bọ chuột, Bệnh sốt Q (Việt Nam trong vùng lưu hành). Bệnh sốt ban chấy rận Còn có tên: sốt ban chấy rận thành dịch - Epidemic louseborne typhus Fever; Typhus exanthematicus; Classic typhus Fever. Bệnh sốt ban bọ chuột Còn có tên Fleaborne typhus, Endemic typhus fever Murine typhus dever. Xác định về lâm sàng/dịch tễ từ 1926, phân lập vi khuẩn từ 1931. Bệnh sốt Q (Còn có tên Q fever, Query fever, Coxiella burnetii, Bệnh Derrick- Burnet) Năm 1935 Derrick mô tả bệnh lần đầu; 1937 Burnet và Freeman phân lập C.burnetii từ bệnh nhân. Đặc điểm Thời gian ủ bệnh khoảng 18-20 ngày (14-39 ngày); là bệnh của súc vật (bò cừu dê...) lây sang người qua phân nước tiểu sữa nhau thai; bệnh ở người thường cấp tính (đôi khi chuyển mạn tính) Chẩn đoán lâm sàng nghi ngờ Khởi phát đột ngột, với hội chứng giả cúm có sốt cao đau đầu/hốc mắt, đau cơ khớp, vã mồ hôi, ho, thậm chí ra máu, triệu chứng khám phổi không rõ nhưng hình ảnh X-quang thường có viêm phổi không điển hình; tiến triển đa dạng nhưng thường nhẹ, phục hồi vào ngày thứ 15; tử vong dưới 1-2,4%; Thể nặng hiếm: với viêm nội tâm mạc mạn kéo dài tới 2 năm (chiếm 50% số bệnh nhân có bệnh van tim; viêm gan hạt mạn tính; hội chứng thần kinh; viêm tắc mạch v.v... Chấn đoán xét nghiệm xác định vắc-xin Test CF, hoặc IF và ELISA (tìm IgM, IgG) với hiệu giá lần 2 (bệnh phục hồi) tăng 4 lần so với lần 1 (toàn phát); hiệu giá cao từ lần 1 gợi ý 1 nhiễm mạn. Có thể dùng test nhuộm HMD tổ chức (dùng cho sinh thiết gan). Chẩn đoán phân biệt Sốt Q khác các Rickettsia khác là Ban (-), vết đốt (-) Weil Felix (-) lây đường hô hấp. Tác nhân gây bệnh Coxiella burnetii (C. burnetii) là cầu trực khuẩn nhỏ hơn các Rickettsii khác (dài 0,3 - 0,7 ụm), gram âm; có nha bào với sức đề kháng cao ở ngoại môi, sống được hơn 1 tháng trên thịt tươi để lạnh, từ 7 - 10 tháng trên lên ở nhiệt độ 15 - 20°c, trên 40 tháng trong sữa bỏ kem ở nhiệt độ trong nhà; vi khuẩn bị diệt bởi Lysol 1%, formaldehyde 2%, hydrogen peroxyde 5%. Vi khuẩn lây nhiễm cao với người. Tối thiểu có 6 chủng; các phân lập khác nhau tùy vùng, c. burnetii có 2 pha Kháng nguyên: Kháng thể pha 1 hiệu giá thấp hơn Kháng fhể pha 2 ở giai đoạn cấp và đảo ngược ở bệnh mạn. Đặc điểm dịch tế Xuất hiện ở 51 nước thuộc 5 châu; tỷ lệ mắc thực chất còn cao hơn thông báo vì có nhiều thể nhẹ, phát hiện sốt, xét nghiệm thiếu ở cơ sở. Dịch lưu hành ở địa bàn có súc vật chứa mầm bệnh; bệnh dã xảy ra ở các điểm nguy cơ như trại gia súc (trâu bò, dê cừu) các xí nghiệp chế biến thịt, sữa, lông, len.. , các la bô Viện nghiên cứu Y tế và Thú y dùng cừu nghiên cứu. Trong chiến tranh thế giới lần thứ nhất, đã có hàng nghìn bệnh nhân trong số lính Mỹ đóng ở châu Âu. Việt Nam đang phát triển chăn nuôi gia súc, nhập nhiều cừu, có nhu cầu điều tra giám sát sốt Q. Nói chung, bệnh xảy ra tản phát, hoặc chỉ thành các dịch nhỏ. Nguồn truyền nhiễm Ổ chứa chủ yếu là các gia súc có sừng như cừu, bò, dê; thứ yếu là mèo, chó, lợn, ngựa, trâu, ngỗng ... Động vật hoang dã: gặmnhấm, chim, sóc ve, cá, đều có thể là các ổ chứa mầm bệnh trong tự nhiên. Ve là vector tham gia chu trình truyền vi khuẩn trong thiên nhiên giữa các loài gặm nhấm, súc vật lơn, chim, và còn truyền được mầm bệnh dọc qua đời sau nên ve vừa là vector, vừa là ổ chứa. Những động vật nhiễm mầm bệnh như cừu, mèo nuôi, v.v... thường không có triệu chứng nhưng thải ra ngoài rất nhiều vi khuẩn trong phân, nước tiểu, sữa, đặc biệt nhau thai mỗi lần sinh đẻ (nhau thai cừu bệnh chứa tới 1.000.000.000 vỉ khuẩn/gam tổ chức); những chất thải kể trên là những yếu tố truyền vi khuẩn từ súc vật sang người và giữa các súc vật. Phương thức lây truyền - Do tiếp xúc trực tiếp trong nghề với da, len, thịt, nhau thai, nước ối, nước tiểu, phân của con vật bị bệnh; hoặc tiếp xúc với quần áo, chất thải cùa bệnh nhân. - Do lây đường hô hấp: hít phải bụi chứa vi khuẩn bốc lên từ các chất thải của súc vật bệnh trong nhà máy, trên đổng cỏ, v.v... ; phân tử chứa vi khuẩn có thể bay xa tới trên 2,4 km. Có ý kiến cho đây là phương thức phổ biến (ở các nước phát triển), C.burnetii có thể dùng làm vũ khí sinh học dạng khí dung. Bệnh hiếm thấy lây trực tiếp từ người bệnh sang người lành qua đường hô hấp. - Do lây đường ăn uống: ăn thịt không chín, hoặc sữa tươi của con vật bị bệnh. - Phương thức lây qua truyền máu, truyền tủy đã có thông báo. Tính cảm nhiễm và miễn dịch Mọi cá nhân đều thụ bệnh; sau khỏi bệnh, miễn dịch có khả năng cả đời; miễn dịch tế bào lâu dài hơn miễn dịch dịch thể. Trong sốt Q có lẽ thể bệnh tự hồi phục phổ biến nhất; ở nhiều vùng, có tới 11-12% dân có kháng thể với C. burnetii mà không có tiền sử cảm cúm, viêm phổi. Điều này gợi ý thể nặng/nhẹ còn phụ thuộc vào lứa tuổi nhiễm bệnh và số lượng mầm bệnh, và có trường hợp không triệu chứng. Biện pháp phòng chống dịch Phòng dịch - Tuyên truyền giáo dục sức khỏe: Tại các điểm nguy cơ (Trại gia súc, nhà máy chế biến lông len thịt, nhà mổ súc vật, labo phân lập vi khuẩn...), truyền thông giáo dục nhân viên về phòng bệnh, biện pháp khử trùng tẩy uế; - Vệ sinh phòng bệnh + Tại các điểm nguy cơ: điều tra nhiễm vi khuẩn ở người, súc vật, lông len và xử lý; kiểm tra chọn lọc các súc vật, thịt lông len khi nhập đến trại hoặc nhà máy để loại và xử lý. + Diệt khuẩn (phương pháp Pasteur) để bất hoạt C.burnetii: với sữa bò, dê, cừu: 62,70C/30 phút, hoặc 71,60C/15 giây hoặc đun sôi. Kiểm tra khử khuẩn các loại thịt khi đóng hộp - Tiêm vắc-xin cho các đối tượng: cán bộ labo nghiên cứu trên vi khuẩn sống; nhân viên các lò mổ; cán bộ nghiên cứu trên các cừu chửa. Chú ý thử test da trước và không tiêm chủng cho người có test kháng thể (+) hoặc có tiền sử sốt Q. Các đối tượng trên phải làm việc theo chế độ vô trùng nghiêm ngặt Biện pháp chống dịch - Tổ chức: Khi có bệnh nhân/súc vật ốm đầu tiên tại điểm chưa hề có: cần báo cáo cấp Y tế cấp trên - Chuyên môn: Với bệnh nhân: + Bệnh nhân không cần cách ly riêng buồng (vi bệnh nhân hiếm lây qua đường hô hấp sang người lành) + Khử trùng tẩy uế hàng ngày: đờm, máu, các đồ vật dính đờm máu của bệnh nhân, chất thải của súc vật ốm; dùng hypochlorite 0,05%, peroxide 5%, hoặc lysol 1%; thận trọng khi khám tử thi hoặc súc vật ốm/chết nghi bị sốt Q; không tiếp xúc với quán áo chất thải của bệnh nhân. + Điều tra nguồn lây của bệnh nhân: tiền sử tiếp xúc với cừu, gia súc, dê, lông len thịt, với chuồng trại chăn nuôi, với gia súc chết, với các lo mổ, với các labô nghiên cứu về c.burnetii, tiền sử có uống sữa tươi, .. Với người tiếp xúc với bệnh nhân (trong cùng hộ, cùng đơn vị...; người chăm sóc thăm hỏi...), cần theo dõi phát hiện sớm bệnh và điều trị; không cần tiêm chủng. Nguyên tắc điều trị Kháng sinh đặc hiệu Tetracycline hoặc Chloramphenicol, Macrolid dùng tới khi hết sốt khoảng 5-7 ngày, đợt 10-15 ngày; nếu cótái phát (hay bị khi điều trrij sớm trong vòng 48 giờ đầu) cần cho tiếp 1 đợt nữa; trường hợp nặng, như khi mạn tính kèm theo viêm nội tâm mạc dung Chloramphenicol truyền tĩnh mạch hoặc Tetracycline + Rifampine; gần đây quinolone (ciprofloxacine ..), hoặc Doxycycline + hydroxychloroquine trong 18-36 tháng cũng hiệu quả; với bệnh nhân mang thai dùng Cotrimoxazole - Tại điểm phát hiện ra bệnh nhân hoặc dịch: Dịch thường không kéo dài; chủ yếu khử trùng, tẩy uế các nguồn bệnh (súc vật bệnh, chất thải...), môi trường (chuồng trại, nhà máy, lò mổ...), vùng đồng cỏ có súc vật chết, theo dõi tiếp để phát hiện người và súc vật bệnh để xử lý, đặc biệt chú ý phụ nữ mang thai và bệnh nhân van tim. Kiểm dịch y tế biên giới Tại sân bay bến cảng, kiểm soát súc vật và hàng nhập khẩu liên quan (cừu, dê, bò, lông). BỆNH SỐT MÒ Bệnh sốt mò thuộc nhóm C trong Luật Phòng, chống bệnh truyền nhiễm Đặc điểm của bệnh Vị trí của bệnh Bệnh sốt mò là một bệnh do tác nhân Orientia tsutsugamushi, có ổ dịch thiên nhiên, truyền ngẫu nhiên sang người khi bị ấu trùng mò đốt. Bệnh lưu hành chủ yếu ở Châu Á và Tây Thái Bình Dương. Ở Việt Nam vào cuối thế kỷ XIX tới nữa đầu thế kỷ XX, bệnh chưa được chú ý; chỉ được mô tả lẻ tẻ năm 1923-1932. Tới tháng 6/1965 một vụ dịch sốt mò lớn bùng phát ở Sơn La (dân vào hang trú bom, bùng phát hàng trăm bệnh nhân); từ đó bệnh được chú ý hơn, được đăng ký chính thức trong báo cáo ngành, nhiều ổ dịch được xác định thêm, nhiều bệnh nhân được phát hiện thêm; trong bộ đội năm 1969 tại Hà Tuyên có 175 bệnh nhân với 2 ca tử vong. Gần đây, nghiên cứu đã xác định 3 điểm đáng lưu ý: - Sót mò có mặt ở hầu hết 24 tỉnh phía Bắc (chưa kể phía Nam); - Chiếm 38,51% số bệnh nhân sốt nhập viện, không rõ căn nguyên; - Khoảng 31,8% bệnh nhân sốt mò không rõ nốt loét đặc trưng. Ba điểm trên gợi ý sốt mò cần được tăng cường giám sát và phòng chống.  ảnh sưu tầm |
Định nghĩa ca bệnh - Ca bệnh lâm sàng: ủ bệnh, trung binh 8-12 ngày (6-21 ngày). Lúc đầu tại nơi ấu trùng mò đốt có một nốt phỏng nước bằng hạt đỏ không đau bệnh nhân thường không chú ý; sau 1 số ngày nung bệnh, bệnh phát ra với những triệu chứng sau: + Sốt khoảng 38-400C, liên tục, kéo dài 15-20 ngày, thậm chí tới 27 ngày nếu không điều trị. Đôi khi rét run 1-2 ngày đầu kèm theo sốt thường có nhức đầu nặng, đau mỏi cơ. + Nốt loét đặc trưng (điển hình của Sốt mò): thường ở vùng da mềm, ẩm, như bộ phận sinh dục, vùng hạ nang, hậu môn, bẹn, nách, cổ,... đôi khi ở vị trí bất ngờ trong vành tai rốn, mi mắt (dễ nhầm với lẹo mắt); đặc điểm của nốt loét: không đau, không ngứa; người bệnh thường chỉ có một nốt hiếm có 2-3 nốt; hình tròn/bầu dục đường kính 1 mm đến 2 cm; nốt phỏng ban đầu phát triển dần thành dịch đục trên một nền sẩn đỏ. sau 4 - 5 ngày vỡ ra thành một nốt có vẩy nâu nhạt hoặc sẫm tùy vào vùng da mềm hay cứng và độ non hay già của nốt loét; sau một thời gian, vẩy bong để lộ nốt loét đáy nông hồng nhạt, không mù, không tiết dịch, bờ viền hồng đỏ hoặc thâm tùy theo bệnh đang phát triển hay đã lui; từ khi hết sốt nốt loét liền dần; nốt loét gặp ở 65-80% các ca. + Hạch và ban dát sẩn: Hạch khu vực nốt loét thường hơi sưng và đau, không đỏ, vẫn di động, xuất hiện cùng với sốt hoặc sau 2-3 ngày, là chỉ điểm tìm nốt loét; Hạch toàn thán sưng đau nhẹ hơn, trừ những ca nặng. Ban dát sẩn mọc cuối tuần thứ nhất đầu tuần thứ hai, mọc khắp người, trừ lòng bàn tay bàn chân, tồn tại vài giờ đến 1 tuần, thưa hơn so với sốt Dengue cổ điển, khoảng 35-70% số bệnh nhân xuất hiện ban, tùy thời điểm bệnh nhân được khám; đôi khi có đốm xuất huyết (dưới 10%). Trong mấy ngày đầu, da và niêm mạc xung huyết ở đa số các tổ hợp (khoảng 88%); khác với sốt rét và thương hàn. + Ở bệnh nhân nặng hay gặp: tiếng tim mờ, huyết áp thấp, mạch chậm so với nhiệt độ, chảy máu cam, viêm phê quản, viêm phổi không điển hình... + Ngoài ra Sốt mò còn có thể ẩn và thể không điển hình (không có nốt loét) + Nếu được điều trị bằng kháng sinh thích hợp, sẽ cắt sốt nhanh. Tái phát thường sau 5-14 ngày do Chlorocid và Tetracycline chỉ kìm khuẩn mầm bệnh vẫn tổn tại trong các hạch. Nếu can thiệp muộn hoặc không hiệu quả có thể có biến chứng nhừ viêm cơ tim sốc nhiễm khuẩn viêm phổi suy hô hấp, viêm não - màng não. + Tử vong khác nhau ở từng nước, từng vùng, phụ thuộc vào chủng lưu hành ở địa phương: Viêt Nam 1%, Indonesia và Đài Loan 5-20%, Malaysia 15-20%, Nhật Bản 20-60%.  | ảnh sưu tầm |
Chẩn đoán bệnh
Dựa vào tiêu chuẩn lâm sàng và xét nghiệm. Tiêu chuẩn xác định bệnh: a. Chỉ cần 1 tiêu chuẩn lâm sàng - Sốt, vết loét đặc trưng, +/- hạch sưng đau, ban dát sẩn, bạch cầu 4000-12000, Lympho bình thường hoặc tăng, máu lắng tăng. - Chỉ tiêu bắt buộc: phải có vết loét đặc trung b. Nếu không có vết loét đặc trưng, bắt buộc phải có một test sau đây dương tính: test IgM ELISA; hoặc test IFA; hoặc test IIP; riêng test nhanh RFA chỉ có giá trị phát hiện định tính IgM, IgG, cho kết quả sau 15 phút, đọc bằng mắt thường, có thể dùng ở xã và thực địa. Một số xét nghiệm khác có giá trị thấp nhưng phức tạp, chủ yếu dùng ở Viện nghiên cứu: phân lập Orientia tsutsugamushi; nhuộm soi kính hiển vi điện tử phát hiện vi khuẩn ở tế bào nuôi cấy; phản ứng PCR c. Phản ứng Weil-Felix với kháng nguyên OXK, độ nhạy và độ đặc hiệu không cao nhưng rẻ tiền, vẫn có thể dùng ở tuyến huyện; d. Test điều trị thử: Để giải quyết sớm bệnh nhân nên dùng thử Tetracycline hay Chlorocid, chỉ có giá trị chẩn đoán nghi ngờ. Chẩn đoán phân biệt - Bệnh do xoắn khuẩn: cũng có sốt, xung huyết, mắt đỏ, đau cơ, ban và hạch nhưng không có nốt loét đặc trưng, thường có xuất huyết dưới da. - Thương hàn: cũng sốt kéo dài, li bì, mạch nhiệt phân ly nhưng đào ban rất thưa, bụng thường chướng, có óc ách hố chậu phải và không có nốt loét đặc trưng. - Sốt Dengue: sốt thường kéo dài trung bình 6 - 7 ngày, nhưng ở Dengue cổ điển ban dát sẩn dày hơn, đau cơ khớp rõ hơn; ở Dengue xuất huyết ban xuất huyết hay xuất hiện khi sốt về bình thường, không có nốt loét đặc trưng. - Sốt rét: tuy sốt rét tiên phát có sốt liên tục nhưng rồi cũng chuyển vào cơn sốt chu kỳ với 3 giai đoạn rét - nóng - vã mồ hôi; không cónốt loét đặc trưng; ký sinh trùng sốt rét dương tính.  | ảnh sưu tầm |
Tác nhân gây bệnh - Mầm bệnh là Orientia tsutsugamushi (còn tên R.orientalis, hoặc R.tsutsugamushi, ký sinh nội bào bắt buộc, bắt màu Giemsa 2 cực đậm, dài 1 2 - 3 μm, rộng 0,5-0 8 μm, hình cầu hoặc cầu trực khuẩn, xếp thường thành đám màu tím đỏ, dưới kính hiển vi điện tử có màng bọc. - R.orientalis có hệ men không hoàn chỉnh buộc phải ký sinh trong tổ chức sống, cấu trúc kháng nguyên đa dạng, tùy thuộc vào loài mò, gặm nhấm và vùng địa lý. Trong vùng có thể có nhiều chủng cấu trúc kháng nguyên khác nhau nên tái nhiễm dễ có và sản xuất vắc-xin khó khăn. Hiện có 3 týp huyết thanh chủ yêu Gilliam, Karp và Kato, có phản ứng chéo với kháng nguyên các chủng khác; ngoài ra có hơn 30 chủng huyết thanh khác đã xác định trên toàn cầu; ngoài kháng nguyên đặc hiệu, R.orientalis còn có kháng nguyên không đặc hiệu giống kháng nguyên OXK của Proteus mirabilis. Độc lực rất khác nhau tùy chủng: ở Nhật Bản và Trung Quốc, thường nặng hơn Malaysia và Việt Nam. - Sức đề kháng yếu, dễ bị diệt bởi nhiệt độ cao, trong môi trường bên ngoài và thuốc sát trùng thông thường, dung dịch 0,1% UP formaldehyde diệt trong vài giờ, sống lâu ở dạng đông khô trong bảo quản lạnh -70°c. Nhật Bản còn thông báo một số chủng sốt mò không điển hình như Shichitonetsu, R.seunetsu gây bệnh không điển hình. Đặc điểm dịch tễ học Bệnh phân bố chủ yếu ở châu Á (Trung Á, Đông Á, Đông Nam Á và Tây Thái Bình Dương), từ Nhật Bản sang Pakistan, từ Triều Tiên xuống Bắc Úc, tính chất những ổ dịch nhỏ rải rác (đảo Typhus) trên các trảng bìa rừng, các rừng mới phá hoặc mới trồng, vùng giáp danh, nơi nhiều cây con bụi rậm, các bãi cỏ ven sông suối, trên nương rẫy, những điểm có bóng mát dâm và đất ẩm, thậm chí vùng sa mạc mới khai khẩn và núi cao Hymalayia cũng có. Mọi lứa tuổi đều thụ bệnh nhưng chủ yếu bệnh phân bố ở lứa tuổi lao động, phân bố tính chất nghề nghiệp, lâm nghiệp, nông nghiệp, bộ đội; bệnh gặp chủ yếu ở vùng nông thôn rừng núi (80,5%), hiếm ở thành thị ở vùng ôn đới và nhiệt đới bệnh phát triển về mùa hè và những tháng mưa có độ ẩm cao là thời gian chỉ sò mò cao. Bệnh xuất hiện ở Việt Nam quanh năm nhưng chủ yếu về mùa mưa từ tháng 4-5 đến tháng 9-10, đỉnh cao vào những tháng 6-7. Bệnh thường tản phát nhưng dịch có thể bùng ra khi có nhiều người chưa miễn dịch vào đúng giữa một ổ dịch (dân đi khai hoang, bộ đội hành quân tập luyện dã ngoại). Nguồn truyền nhiễm - Ổ chứa: R. orientalis có 2 ổ chứa trong thiên nhiên là mò và gặm nhấm - thú nhỏ. + Ổ chứa nguồn truyền nhiễm chủ yếu là mò nhiễm R. orientalis: mò có khả năng truyền mầm bệnh cho các loài gặm nhấm và thú nhỏ, truyền dọc mầm bệnh qua trứng sang đời sau; truyền ngẫu nhiên mầm bệnh sang người. + Ổ chứa thứ yếu có vai trò nguồn truyền nhiễm không đáng kể là gặm nhấm - thú nhỏ: khả năng nhiễm mầm bệnh từ gặm nhấm/thú nhỏ vào ấu trùng mò thường thấp, mầm bệnh nhiễm vào thường không nhân lên được mò và sau đó không được truyền sang người hoặc thú nhỏ khác vì ấu trùng mò chỉ đốt hút máu 1 lần trong đời. Những loài mò ổ chứa mầm bệnh : chủ yếu là Trombicula akamushi, Trombicula delhiensis; thứ yếu là T. scutellaris, T. pallida. T. akamushi có nhiều ở Nhật Bản; T. pallidum và T. scutellaris lưu hành ở các nước khí hậu ôn hòa như Nhật, Hàn Quốc, Viễn Đông Nga; T. delhiensis phân bố rộng ở Trung Quốc, Ấn Độ, Bắc Úc và các nước Đông Nam Á như Việt Nam, Thái Lan. Ở Việt Nam, tại một ổ dịch T. delhiensis chiếm 62% trong 19 loại mò đã phân lập được 91 mẫu R. orientalis gồm 21 mẫu từ 108 mò, 41 mẫu từ 174 chuột, 3 mẫu từ 16 sóc và 26 mẫu từ 40 bệnh nhân. Những loài gặm nhấm - thú nhỏ là ổ chứa mấm bệnh thứ yếu: chuột, sóc, chồn, nhím, cầy, cáo, thỏ, chim; một số gia súc (gà, chó, lợn...) củng có thể bị mò đốt và chứa mầm bệnh từ phủ tạng 25 loài thú nhỏ ở Mộc Châu, Nghi Sơn, Đồ Sơn, Kiến An phân lập được R. orientalis trên 14 loài (9 loài chuột: chuột rừng R. koratensis, chuột bóng R. nitidus, chuột núi R. sabanus, chuột dang (puộc) R.bovversi, chuột nhà R. tlavipectus; 3 loài Sóc (sóc má đào, sóc chuột, sóc bụng đỏ) và 2 loài chuột (chuột chũi và chuột trù núi đuôi trăng); và phát hiện kháng thể R. orientalis ở 9 trên 15 loài thú nhỏ bắt ở Tây Nguyên. Phương thức lây truyền Côn trùng trung gian truyền bệnh. Đường truyền bệnh Sốt mò là bệnh truyền sang người qua côn trùng trung gian, ấu trùng mò; như vậy mò vừa là vật chủ vừa là vector truyền bệnh; người bị nhiễm bệnh khi bị ấu trùng mò đốt. Người bệnh không có khả năng truyền bệnh sang người khác. Côn trùng trung gian truyền bệnh Ấu trùng mò nhiễm R. orientalis là vector truyền bệnh; Mò Trombiculidae thuộc họ ve bét (Acariformes), lớp nhện (Arachnida), ngành chân đốt; kích thước bé dưới 1mm, màu sắc từ vàng đến da cam, còn gọi là mò đỏ ; phát triển qua 4 giai đoạn : trứng, ấu trùng, nhộng và mò trường thành; ấu trùng là giai đoạn phát triển duy nhất của mò ký sinh ở động vật có xương sống ( chuột và thú nhỏ ); thời gian đốt kéo dài trung bình 48-72 giờ; đốt xong ấu trùng trở về mặt đất, trưởng thành, và sinh sản ra thế hệ sau. Chu kỳ sinh trưởng của mò dài 2-3 tháng (vùng ấm) và trên 8 tháng (vùng lạnh); mò trưởng thành sống trung bình 15 tháng; ấu trùng chưa đốt động vật có thể sống 30 ngày và có tầm di chuyển rất hạn chế cho nên ổ dịch sốt mò có tính chất nhỏ hạn chế (thú nhỏ - gặm nhấm tuy di chuyển được xa nhưng vai trò ổ truyền bệnh thấp như đã phân tích ở trên). Điều kiện lây truyền sang người Mò và ấu trùng ưa sống ở nơi đất xốp. ẩm mát: trong các khe hang ven bờ sõng suối, nơi dâm mái có bụi rậm và cây thấp có quả hạt để chờ thú nhỏ - gặm nhấm lui tới. Người có thể bị đốt trong các điều kiện sau: - Sinh hoạt lao động trong ổ dịch - Phát rẫy làm nương - Bộ đội đi dã ngoại . - Ngồi, nằm nghỉ, trên bãi cỏ, để mũ nón buộc võng vào gốc cây Tính cảm nhiễm và miễn dịch (ở cơ thể người) - Mọi lứa tuổi đều thụ được bệnh. - Bệnh để lại miễn dịch dài với đồng chủng nhưng miễn dịch lâm thời với dị chủng. - Tái nhiễm do dị chủng nếu xảy ra sớm trong vòng vài tháng sau khi khỏi bệnh sẽ mắc bệnh nhẹ nhưng nếu tái nhiễm sau một năm trở lên sẽ mắc bệnh điển hình. Người sống trong ổ dịch có thể nhiễm bệnh 2-3 lần, nhưng thường mắc bệnh thể nhẹ hoặc tiềm tàng (không triệu chứng ) - Nhiễm R. orientalis gây đáp ứng miễn dịch tế bào và dịch thể: Huyết thanh chứa kháng thể không diệt được vi khuẩn, nhưng ngăn cản vi khuẩn gắn kết vào màng và xâm nhập vào trong tế bào khả năng nàỵ đặc hiệu đồng chủng; miễn dịch tế bào có vai trò bảo vệ trên chuột thực nghiệm, do lympho T, do các đại thực bào bị xâm nhiễm trình diện kháng nguyên mầm bệnh cho các lympho T ngoài ra sản xuất các cytokines như TNFa. Trong nhiễm tiên phát, lympho T hoạt hóa giảm ở tuần đầu và tăng lên khi hồi phục, IgM xuất hiện sớm vào ngày thứ 8 IgG xuất hiện vào ngày thứ 12; trong nhiễm thứ phát, lympho T hoạt hóa không giảm trong tuần đầu và tăng ngay từ tuần bệnh thử 2. IgG xuất hiện sớm ngày thứ 6, còn IgM chỉ xuất hiện ở một sô bệnh nhân vào khoảng ngày thứ 12 Đáp ứng miễn dịch của sốt mò chủ yếu có tác dụng với đồng chủng; người được điều trị kháng sinh sớm có đáp ứng kháng thể thấp hơn và hay tái phát hơn so với điều trị muộn. Thời gian tổn tại của kháng thể trung bình là 51 tuần, tỷ lệ chuyển đổi hiệu giá kháng thể xuống dưới 1/50 là 61% (Saunders J P, 1980); yếu tố này cùng với sự thường có mặt của nhiều chủng R.orientalis tại vùng lưu hành làm cho tần suất mắc sốt mò thường cao trong ổ dịch Biện pháp phòng chống dịch Biện pháp phòng bệnh - Tuyên truyền giáo dục sức khỏe. - Vệ sinh phòng bệnh: a. Điều tra cơ bản phát hiện ổ dịch ở địa bàn nghi ngờ và có người ở (bắt thú nhỏ gặm nhấm, bắt mò, phân loại, phân lập R.orientalis, tìm kháng thể , phát hiện bệnh nhân). b. Tại ổ dịch đã xác định hoặc nghi ngờ - Biện pháp ngăn ngừa mò đốt: + Tránh ngổi nằm phơi quần áo đặt balô trên bãi cỏ, gần bờ bụi, gôc cây; khi đi phát nương làm rẫy, hành quân dã ngoại, trinh sát vào rừng cắn mang giầy và tất, chít ống quần. + Tối ưu tẩm quần áo bằng thuốc diệt mò (permethrine và benzyl benzoat) hoặc xoa chân tay cổ thuốc sua mò (diethyltoluamid, DEET). - Diệt mò ở môi trường: phun tồn lưu vào đất ẩm, bờ bụi cây cỏ cao dưới 20cm quanh nhà nơi râm mát thuốc diazinon, fenthion, malathion, lindane, dieldrin, chlordan. - Diệt chuột theo mùa, chú ý rắc thuốc diệt mò trước. - Phát quang thảm thực vật quanh nhà chọn lọc các đám thực vật có nhiều ấu trùng mò (đảo mò). - Điều trị dự phòng: biện pháp này hạn chế vi nhiễm bệnh tại ổ dịch không dễ dang; khi có đơn vị bộ đội phải vượt qua ổ dịch đi làm nhiệm vụ có thể dùng doxycycline 200 mg/tuần. Biện pháp chống dịch - Tổ chức: Cảnh giác phát hiện bệnh tại ổ dịch; báo cáo ngay khi gặp ca đầu tiên hoặc khi có dịch liên quan đến địa bàn. - Chuyên môn: + Với bệnh nhân: nơi có dịch, hàng ngày thăm mọi người và khám kỹ mọi người có sốt trong địa bàn đó; không cần cách ly bệnh nhân; với người tiếp xúc không cần điều tra, cách ly, điều trị dự phòng và tiêm chủng; + Các biện pháp khác như truyền thông; tổng vệ sinh phát quang thảm thực vật quanh nhà, phun thuốc diệt mò, bẫy diệt chuột, bảo vệ cá nhân, xoa thuốc xua, tẩm quần áo thuốc xua diệt cần tăng cường. + Tới nay chưa có vắc-xin hiệu lực. Điều trị Điều trị bệnh nhân bằng tetracycline 2 gam/ngày đầu và 1 gam/24 giờ ngày sau, tới khi cắt sốt 2-3 ngày, tổng liều 6-7 gam; hoặc doxycycline 100-200 mg/24 giờ, tiếp theo 100 mg/24 giờ những ngày sau; hoặc chlorocid nếu tetracycline chống chỉ định; khi can thiệp sớm (trong 3 ngày đầu), sau 6 ngày nghỉ thuốc, nên chỉ định đợt II trong 3-4 ngày, để chặn tái phát; khử trùng, tẩy uế hàng ngày và lần cuối không có ý nghĩa cắt lây lan; thu dung: thể thông thường điển hình tại bệnh xá; thể nặng có biến chứng tại Bệnh viện; tiêu chuẩn ra viện: hết sốt 7 ngày, ổn định. Kiểm dịch y tế biên giới Tàu thủy, máy bay xuất phát từ địa bàn là ổ dịch hoặc đang có dịch phải giám sát các chuột - thú nhỏ.
|

